நீரிழிவு நோயால் பாதிக்கப்பட்ட ஒவ்வொரு நபருக்கும் முன், விரைவில் அல்லது பின்னர், இன்சுலின் பயன்பாட்டின் உகந்த வடிவத்தைத் தேர்ந்தெடுப்பதில் கேள்வி எழலாம். நவீன மருந்தியல் இந்த ஹார்மோனின் ஊசி மற்றும் டேப்லெட் பதிப்பு இரண்டையும் வழங்குகிறது.
சில சந்தர்ப்பங்களில், சிகிச்சையின் தரம் மட்டுமல்ல, நீரிழிவு நோயாளியின் சராசரி ஆயுட்காலம் சரியான தேர்வைப் பொறுத்தது.
மருத்துவ நடைமுறை காட்டுவது போல், நீரிழிவு நோயை ஊசி மருந்துகளுக்கு மாற்றுவது மிகவும் கடினமான பணியாகும். நோயைச் சுற்றியுள்ள ஏராளமான கட்டுக்கதைகள் மற்றும் தவறான கருத்துக்கள் இருப்பதன் மூலம் இதை விளக்க முடியும்.
இந்த நிகழ்வு நோயாளிகளிடையே மட்டுமல்ல, மருத்துவர்களிடையேயும் குறிப்பிடப்பட்டுள்ளது என்பது குறிப்பிடத்தக்கது. எந்த இன்சுலின் உண்மையில் சிறந்தது என்று அனைவருக்கும் தெரியாது.
நமக்கு ஏன் ஊசி தேவை?
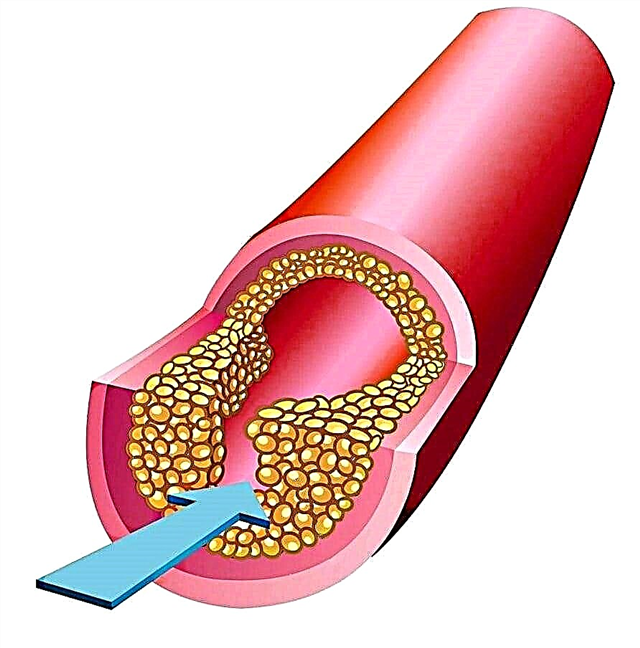
டைப் 2 நீரிழிவு கணையத்தின் குறைவு மற்றும் பீட்டா உயிரணுக்களின் செயல்பாட்டில் குறைவு ஆகியவற்றால் வகைப்படுத்தப்படுகிறது, அவை இன்சுலின் உற்பத்திக்கு காரணமாகின்றன.
இந்த செயல்முறை இரத்த குளுக்கோஸ் அளவை பாதிக்காது. கிளைகேட்டட் ஹீமோகுளோபினுக்கு நன்றி இதைப் புரிந்து கொள்ள முடியும், இது கடந்த 3 மாதங்களில் சராசரி சர்க்கரை அளவை பிரதிபலிக்கிறது.
கிட்டத்தட்ட அனைத்து நீரிழிவு நோயாளிகளும் அதன் குறிகாட்டியை கவனமாகவும் தவறாகவும் தீர்மானிக்க வேண்டும். இது விதிமுறைகளின் வரம்புகளை கணிசமாக மீறினால் (மாத்திரைகளின் அதிகபட்ச அளவுகளுடன் கூடிய நீண்டகால சிகிச்சையின் பின்னணிக்கு எதிராக), இது இன்சுலின் தோலடி நிர்வாகத்திற்கு மாறுவதற்கான தெளிவான முன்நிபந்தனையாகும்.
டைப் 2 நீரிழிவு நோயாளிகளில் சுமார் 40 சதவீதம் பேருக்கு இன்சுலின் ஊசி தேவைப்படுகிறது.
சர்க்கரை நோயால் பாதிக்கப்பட்டுள்ள எங்கள் தோழர்கள், நோய் தொடங்கி 12-15 ஆண்டுகளுக்குப் பிறகு ஊசி போடுங்கள். இது சர்க்கரை அளவின் குறிப்பிடத்தக்க அதிகரிப்பு மற்றும் கிளைகேட்டட் ஹீமோகுளோபின் குறைவுடன் நிகழ்கிறது. மேலும், இந்த நோயாளிகளில் பெரும்பான்மையானவர்கள் நோயின் போக்கில் குறிப்பிடத்தக்க சிக்கல்களைக் கொண்டுள்ளனர்.
அனைத்து நவீன மருத்துவ தொழில்நுட்பங்களும் இருந்தபோதிலும், அங்கீகரிக்கப்பட்ட சர்வதேச தரங்களை பூர்த்தி செய்ய இயலாமையால் மருத்துவர்கள் இந்த செயல்முறையை விளக்குகிறார்கள். வாழ்நாள் முழுவதும் ஊசி போடுவதற்கு நீரிழிவு நோயாளிகளுக்கு பயப்படுவது இதற்கு முக்கிய காரணங்களில் ஒன்றாகும்.
நீரிழிவு நோயாளிக்கு எந்த இன்சுலின் சிறந்தது என்று தெரியவில்லை என்றால், ஊசி போட மறுக்கிறார்களோ அல்லது அவற்றை உருவாக்குவதை நிறுத்தினாலோ, இது மிக அதிக அளவு இரத்த சர்க்கரையால் நிறைந்துள்ளது. இத்தகைய நிலை நீரிழிவு நோயாளியின் ஆரோக்கியத்திற்கும் வாழ்க்கைக்கும் ஆபத்தான சிக்கல்களின் வளர்ச்சியை ஏற்படுத்தும்.
சரியாக தேர்ந்தெடுக்கப்பட்ட ஹார்மோன் நோயாளிக்கு முழு ஆயுளை உறுதிப்படுத்த உதவுகிறது. நவீன உயர்தர மறுபயன்பாட்டு சாதனங்களுக்கு நன்றி, ஊசி மூலம் அச om கரியம் மற்றும் வலியைக் குறைக்க முடிந்தது.
நீரிழிவு ஊட்டச்சத்து தவறுகள்
உங்கள் சொந்த ஹார்மோன் இன்சுலின் விநியோகத்தை நீங்கள் வெளியேற்றும்போது எப்போதும் இன்சுலின் சிகிச்சையை பரிந்துரைக்க முடியாது. மற்றொரு காரணம் அத்தகைய சூழ்நிலைகளாக இருக்கலாம்:
- நிமோனியா
- சிக்கலான காய்ச்சல்;
- பிற தீவிர சோமாடிக் நோய்கள்;
- மாத்திரைகளில் மருந்துகளைப் பயன்படுத்த இயலாமை (உணவு ஒவ்வாமை எதிர்வினை, கல்லீரல் மற்றும் சிறுநீரகங்களில் பிரச்சினைகள்).
நீரிழிவு நோயாளி ஒரு சுதந்திரமான வாழ்க்கை முறையை நடத்த விரும்பினால் அல்லது, ஒரு பகுத்தறிவு மற்றும் முழுமையான குறைந்த கார்ப் உணவைப் பின்பற்றும் திறன் இல்லாதிருந்தால், ஊசிக்கு மாறுவது மேற்கொள்ளப்படலாம்.
ஊசி மூலம் எந்த வகையிலும் ஆரோக்கிய நிலையை மோசமாக பாதிக்க முடியாது. உட்செலுத்துதலுக்கான மாற்றத்தின் போது ஏற்படக்கூடிய ஏதேனும் சிக்கல்கள் ஒரு தற்செயல் நிகழ்வு மற்றும் தற்செயல் நிகழ்வு என்று கருதலாம். இருப்பினும், இன்சுலின் அளவுக்கு அதிகமாக உள்ளது என்ற தருணத்தை தவறவிடாதீர்கள்.
இந்த நிலைமைக்கான காரணம் இன்சுலின் அல்ல, ஆனால் ஏற்றுக்கொள்ள முடியாத இரத்த சர்க்கரை அளவைக் கொண்ட நீண்டகால இருப்பு. மாறாக, சர்வதேச மருத்துவ புள்ளிவிவரங்களின்படி, ஊசிக்கு மாறும்போது, சராசரி ஆயுட்காலம் மற்றும் அதன் தரம் அதிகரிக்கும்.
கிளைகேட்டட் ஹீமோகுளோபின் 1 சதவீதம் குறைவதால், பின்வரும் சிக்கல்களின் வாய்ப்பு குறைகிறது:
- மாரடைப்பு (14 சதவீதம்);
- ஊனமுற்றோர் அல்லது இறப்பு (43 சதவீதம்);
- மைக்ரோவாஸ்குலர் சிக்கல்கள் (37 சதவீதம்).
நீண்ட அல்லது குறுகிய?
அடித்தள சுரப்பை உருவகப்படுத்த, உடலுக்கு நீண்ட காலமாக வெளிப்படும் இன்சுலின் பயன்படுத்துவது வழக்கம். இன்றுவரை, மருந்தியல் அத்தகைய இரண்டு வகையான மருந்துகளை வழங்க முடியும். இது நடுத்தர கால இன்சுலின் (இது 16 மணிநேரங்கள் வரை வேலை செய்யும்) மற்றும் அதி-நீண்ட வெளிப்பாடு (இதன் காலம் 16 மணி நேரத்திற்கும் மேலானது).
முதல் குழுவின் ஹார்மோன்கள் பின்வருமாறு:
- ஜென்சுலின் என்;
- ஹுமுலின் என்.பி.எச்;
- இன்சுமன் பசால்;
- புரோட்டாபான் எச்.எம்;
- பயோசுலின் என்.
இரண்டாவது குழுவின் ஏற்பாடுகள்:
- ட்ரெசிபா;
- லெவெமிர்;
- லாண்டஸ்.
லெவெமிர் மற்றும் லாண்டஸ் மற்ற எல்லா மருந்துகளிலிருந்தும் கணிசமாக வேறுபடுகின்றன, ஏனெனில் அவை நீரிழிவு நோயாளியின் உடலுக்கு முற்றிலும் மாறுபட்ட கால அவகாசம் மற்றும் முற்றிலும் வெளிப்படையானவை. முதல் குழுவின் இன்சுலின் மிகவும் சேற்று வெண்மையானது. பயன்படுத்துவதற்கு முன்பு, ஒரு சீரான மேகமூட்டமான தீர்வைப் பெற அவர்களுடன் உள்ள ஆம்பூலை உள்ளங்கைகளுக்கு இடையில் கவனமாக உருட்ட வேண்டும். இந்த வேறுபாடு மருந்துகளை உற்பத்தி செய்யும் வெவ்வேறு முறைகளின் விளைவாகும்.
முதல் குழுவிலிருந்து இன்சுலின் (நடுத்தர காலம்) உச்சம். வேறு வார்த்தைகளில் கூறுவதானால், செறிவின் உச்சத்தை அவற்றின் செயலில் காணலாம்.
இரண்டாவது குழுவிலிருந்து வரும் மருந்துகள் இதன் மூலம் வகைப்படுத்தப்படவில்லை. இந்த அம்சங்கள்தான் பாசல் இன்சுலின் சரியான அளவைத் தேர்ந்தெடுக்கும்போது கணக்கில் எடுத்துக்கொள்ளப்பட வேண்டும். இருப்பினும், அனைத்து ஹார்மோன்களுக்கும் பொதுவான விதிகள் சமம்.
நீடித்த வெளிப்பாடு இன்சுலின் அளவைத் தேர்ந்தெடுக்க வேண்டும், இதனால் உணவுக்கு இடையில் இரத்த குளுக்கோஸ் அளவை ஏற்றுக்கொள்ளக்கூடிய வரம்பிற்குள் வைத்திருக்க முடியும். மருத்துவம் 1 முதல் 1.5 மிமீல் / எல் வரையிலான சிறிய ஏற்ற இறக்கங்களை உள்ளடக்கியது.
இன்சுலின் அளவு போதுமான அளவு தேர்ந்தெடுக்கப்பட்டால், இரத்த குளுக்கோஸ் வீழ்ச்சியடையவோ அதிகரிக்கவோ கூடாது. இந்த காட்டி 24 மணி நேரம் இருக்க வேண்டும்.
நீடித்த இன்சுலின் தொடை அல்லது பிட்டத்தில் தோலடி செலுத்தப்பட வேண்டும். மென்மையான மற்றும் மெதுவாக உறிஞ்சுதல் தேவைப்படுவதால், கை மற்றும் வயிற்றில் ஊசி போடுவது தடைசெய்யப்பட்டுள்ளது!
இந்த மண்டலங்களில் ஊசி போடுவது எதிர் விளைவைக் கொடுக்கும். குறுகிய-செயல்பாட்டு இன்சுலின், வயிறு அல்லது கைக்கு பொருந்தும், உணவை உறிஞ்சும் நேரத்தில் ஒரு நல்ல உச்சத்தை வழங்குகிறது.
இரவில் குத்துவது எப்படி?
நீரிழிவு நோயாளிகள் ஒரே இரவில் நீண்ட காலமாக செயல்படும் இன்சுலின் ஊசி போட ஆரம்பிக்க வேண்டும் என்று மருத்துவர்கள் பரிந்துரைக்கின்றனர். கூடுதலாக, இன்சுலின் எங்கு செலுத்த வேண்டும் என்பதை அறிந்து கொள்ளுங்கள். இதை எப்படி செய்வது என்று நோயாளிக்கு இன்னும் தெரியாவிட்டால், அவர் ஒவ்வொரு 3 மணி நேரத்திற்கும் சிறப்பு அளவீடுகளை எடுக்க வேண்டும்:
- 21.00 மணிக்கு;
- at 00.00;
- 03.00 மணிக்கு;
- 06.00 மணிக்கு.
எந்த நேரத்திலும் நீரிழிவு நோயாளிக்கு சர்க்கரை குறிகாட்டிகளில் (குறைந்து அல்லது அதிகரித்துள்ளது) இருந்தால், இந்த விஷயத்தில், பயன்படுத்தப்படும் அளவை சரிசெய்ய வேண்டும்.
இத்தகைய சூழ்நிலையில், குளுக்கோஸ் அளவு அதிகரிப்பது எப்போதும் இன்சுலின் குறைபாட்டின் விளைவாக இல்லை என்பதை கணக்கில் எடுத்துக்கொள்ள வேண்டும். சில நேரங்களில் இது மறைந்திருக்கும் இரத்தச் சர்க்கரைக் குறைவின் சான்றாக இருக்கலாம், இது குளுக்கோஸ் அளவு அதிகரிப்பால் உணரப்படுகிறது.
சர்க்கரை இரவில் அதிகரிப்பதற்கான காரணத்தை புரிந்து கொள்ள, ஒவ்வொரு மணி நேர இடைவெளியை நீங்கள் கவனமாக பரிசீலிக்க வேண்டும். இந்த வழக்கில், 00.00 முதல் 03.00 வரை குளுக்கோஸ் செறிவை கண்காணிக்க வேண்டிய அவசியம் உள்ளது.
இந்த காலகட்டத்தில் அதில் குறைவு ஏற்பட்டால், மறைக்கப்பட்ட "சார்பு வளைவு" என்று அழைக்கப்படுவது ஒரு மறுபிரவேசத்துடன் இருக்கலாம். அப்படியானால், இரவு இன்சுலின் அளவைக் குறைக்க வேண்டும்.
ஒவ்வொரு உட்சுரப்பியல் நிபுணரும் ஒரு நீரிழிவு நோயாளியின் உடலில் அடிப்படை இன்சுலின் மதிப்பீட்டை கணிசமாக பாதிக்கிறது என்று கூறுவார்கள். பாசல் இன்சுலின் அளவைப் பற்றிய மிகத் துல்லியமான மதிப்பீடு உணவுடன் வரும் இரத்தத்தில் குளுக்கோஸ் இல்லாதபோதுதான் சாத்தியமாகும், அதே போல் இன்சுலின் ஒரு குறுகிய கால வெளிப்பாடுடன் இருக்கும்.
இந்த எளிய காரணத்திற்காக, உங்கள் இரவு இன்சுலினை மதிப்பிடுவதற்கு முன், உங்கள் மாலை உணவைத் தவிர்ப்பது அல்லது வழக்கத்தை விட முன்னதாக இரவு உணவை உட்கொள்வது முக்கியம்.
உடலின் நிலை குறித்த தெளிவற்ற படத்தைத் தவிர்ப்பதற்காக குறுகிய இன்சுலின் பயன்படுத்தாமல் இருப்பது நல்லது.
சுய கண்காணிப்புக்கு, இரவு உணவின் போது மற்றும் இரத்த சர்க்கரையை கண்காணிப்பதற்கு முன்பு புரதங்கள் மற்றும் கொழுப்புகளின் நுகர்வு கைவிட வேண்டியது அவசியம். கார்போஹைட்ரேட் தயாரிப்புகளுக்கு முன்னுரிமை கொடுப்பது நல்லது.
ஏனென்றால் புரதமும் கொழுப்பும் உடலால் மிக மெதுவாக உறிஞ்சப்படுவதோடு இரவில் சர்க்கரை அளவை கணிசமாக அதிகரிக்கும். இந்த நிலை, இரவுநேர அடித்தள இன்சுலின் போதுமான முடிவைப் பெறுவதற்கு ஒரு தடையாக மாறும்.
பகல்நேர இன்சுலின்
பகல் நேரத்தில் பாசல் இன்சுலின் சோதிக்க, உணவில் ஒன்றை விலக்க வேண்டும். வெறுமனே, குளுக்கோஸ் செறிவை மணிநேரத்திற்கு அளவிடும்போது, நீங்கள் நாள் முழுவதும் பசியுடன் கூட போகலாம். இரத்த சர்க்கரை குறைதல் அல்லது அதிகரிக்கும் நேரத்தை தெளிவாகக் காண இது ஒரு வாய்ப்பை வழங்கும்.
இளம் குழந்தைகளுக்கு, இந்த நோயறிதல் முறை பொருத்தமானதல்ல.
குழந்தைகளைப் பொறுத்தவரை, அடிப்படை இன்சுலின் குறிப்பிட்ட நேரத்தில் மதிப்பாய்வு செய்யப்பட வேண்டும். எடுத்துக்காட்டாக, நீங்கள் காலை உணவைத் தவிர்க்கலாம் மற்றும் ஒவ்வொரு மணி நேரமும் இரத்த எண்ணிக்கையை அளவிடலாம்:
- குழந்தை எழுந்த தருணத்திலிருந்து;
- அடிப்படை இன்சுலின் செலுத்தப்பட்டதிலிருந்து.
அவர்கள் மதிய உணவுக்கு முன் தொடர்ந்து அளவீடுகளை எடுத்துக்கொள்கிறார்கள், சில நாட்களுக்குப் பிறகு நீங்கள் மதிய உணவைத் தவிர்க்க வேண்டும், பின்னர் ஒரு மாலை உணவு.
ஏறக்குறைய அனைத்து நீட்டிக்கப்பட்ட-செயல்படும் இன்சுலின் ஒரு நாளைக்கு இரண்டு முறை செலுத்தப்பட வேண்டும். ஒரு விதிவிலக்கு லாண்டஸ் என்ற மருந்து, இது ஒரு நாளைக்கு ஒரு முறை மட்டுமே செலுத்தப்படுகிறது.
லாண்டஸ் மற்றும் லெவெமிர் தவிர மேலே உள்ள அனைத்து இன்சுலின்களும் ஒரு வகையான உச்ச சுரப்பைக் கொண்டுள்ளன என்பதை நினைவில் கொள்வது அவசியம். ஒரு விதியாக, இந்த மருந்துகளின் உச்சநிலை வெளிப்பாடு தொடங்கிய நேரத்திலிருந்து 6-8 மணி நேரத்திற்குள் நிகழ்கிறது.
உச்ச நேரங்களில், இரத்தத்தில் சர்க்கரை அளவு குறையும். ரொட்டி அலகுகளின் சிறிய அளவைக் கொண்டு இதை சரிசெய்ய வேண்டும்.
அளவின் ஒவ்வொரு மாற்றத்திலும் பாசல் இன்சுலின் காசோலைகளை மீண்டும் செய்ய மருத்துவர்கள் பரிந்துரைக்கின்றனர். ஒரு திசையில் இயக்கவியல் புரிந்துகொள்ள 3 நாட்கள் போதும். முடிவுகளைப் பொறுத்து, மருத்துவர் பொருத்தமான நடவடிக்கைகளை பரிந்துரைப்பார்.
தினசரி அடிப்படை இன்சுலின் மதிப்பீடு செய்ய மற்றும் எந்த இன்சுலின் சிறந்தது என்பதைப் புரிந்து கொள்ள, உங்கள் முந்தைய உணவில் இருந்து குறைந்தது 4 மணிநேரம் காத்திருக்கவும். உகந்த இடைவெளியை 5 மணி நேரம் என்று அழைக்கலாம்.
குறுகிய இன்சுலின் பயன்படுத்தும் நீரிழிவு நோயாளிகள் 6-8 மணி நேரத்திற்கும் மேலாக தாங்க வேண்டும்:
- ஜென்சுலின்;
- ஹுமுலின்;
- ஆக்ட்ராபிட்.
நோய்வாய்ப்பட்ட நபரின் உடலில் இந்த இன்சுலின் தாக்கத்தின் சில அம்சங்கள் காரணமாக இது அவசியம். அல்ட்ராஷார்ட் இன்சுலின்ஸ் (நோவோராபிட், அப்பிட்ரா மற்றும் ஹுமலாக்) இந்த விதிக்கு கீழ்ப்படியாது.